Infections oculaires herpétiques : introduction
Related content
Les deux tiers de la population mondiale ont été infectés à un moment ou un autre par le virus de l’herpès. Ce virus peut affecter les yeux lors de la première infection, ou bien des années plus tard lorsque le virus latent se trouve réactivé.
L’Organisation mondiale de la Santé (OMS) estime que plus de 3,7 milliards de personnes âgées de moins de 50 ans (soit 67 % de la population mondiale) ont été infectées par le virus de l’herpès simplex à un moment ou à un autre de leur existence1. L’infection par le virus herpès simplex peut être particulièrement grave chez les patients immunodéprimés, par exemple les patients atteints du SIDA (syndrome d’immunodéficience acquise).
On distingue deux types de virus herpès simplex (HSV) : HSV-1 et HSV-2.
- Le HSV-1 se transmet par contact direct, généralement par la salive, et se présente sous la forme de « boutons de fièvre ». Il peut également causer des infections oculaires et une perte visuelle importante2.
- Le HSV-2 se transmet par voie sexuelle ou de la mère à l’enfant durant la naissance (herpès néonatal). Il entraîne des lésions génitales (herpès génital) et, de temps en temps, une infection oculaire néonatale.
L’infection par le virus herpès simplex se produit généralement durant l’enfance ou l’adolescence. Après la primo-infection, le virus reste à l’état de latence dans les ganglions nerveux à proximité de la colonne vertébrale.
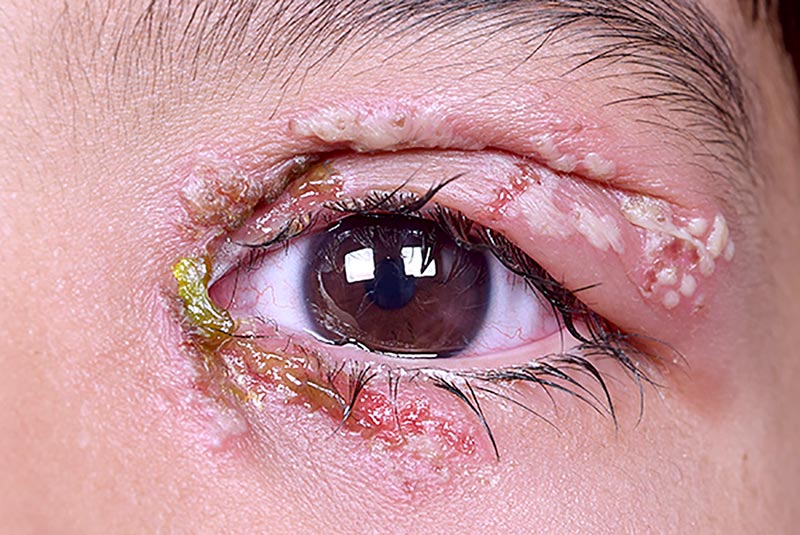
La première infection oculaire herpétique est souvent asymptomatique. Le sujet infecté peut présenter des petites vésicules ou boutons de fièvre (dermatose vésiculeuse, voir Figure 1), une blépharoconjonctivite folliculaire, une kératite ponctuée superficielle (KPS) et/ ou un ulcère dendritique. Le traitement est controversé car l’infection est souvent auto-limitante, mais certains utilisent des antiviraux par voies topique et générale. En cas d’ulcère dendritique, appliquer une pommade oculaire à l’aciclovir 3 % cinq fois par jour ou au ganciclovir 0,15 % cinq fois par jour, pendant une durée de 7 jours, puis trois fois par jour pendant les 7 jours qui suivent.
L’infection oculaire herpétique récurrente a pour cause la réactivation du virus latent présent dans les cellules nerveuses (par exemple celles du ganglion trigéminal), généralement en réponse à un « stimulus » de type stress ou fièvre.
Sur le plan clinique, l’infection oculaire herpétique se subdivise en trois catégories, qui seront traitées l’une après l’autre dans cet article : kératite, uvéite et rétinite.
Kératite herpétique
Celle-ci peut se manifester sous forme de3 :
- Kératite épithéliale infectieuse
- Kératite neurotrophique
- Kératite stromale
- Endothélite.
1. Kératite épithéliale infectieuse
Caractéristiques cliniques. Le premier signe est la présence de vésicules cornéennes qui fusionnent ensuite pour former un ulcère dendritique. L’ulcère dendritique (Figure 2) se présente comme une lésion linéaire se divisant en branches se terminant par des bulbes. La base de l’ulcère fixe la fluorescéine, alors que ses bords (les cellules épithéliales infectées par le virus) fixent le rose bengale. Lorsque ces ulcères s’agrandissent, ils prennent l’aspect d’une carte géographique (Figure 3) avec un bord festonné bien défini.


Diagnostic. Celui-ci se base sur les signes cliniques typiques. De temps en temps, il peut s’avérer nécessaire de confirmer le diagnostic par analyse virologique d’un frottis de cornée, culture cellulaire, ou encore PCR (réaction en chaîne par polymérase)4.
Traitement. Le traitement habituellement recommandé est l’application d’une pommade oculaire à l’aciclovir 3 % cinq fois par jour, jusqu’à cicatrisation de l’ulcère. Aux États- Unis, on utilise la trifluridine. Vous pouvez aussi appliquer une pommade au ganciclovir 0,15 % cinq fois par jour. Si les récidives sont fréquentes, envisagez de prescrire 200 à 400 mg d’aciclovir par voie orale en traitement prophylactique. Ce médicament peut être utilisé à long terme, sous réserve d’une surveillance de la fonction rénale tous les six mois.
2. Kératite neurotrophique
Caractéristiques cliniques. Il existe une altération de la sensibilité cornéenne avec une kératite ponctuée superficielle avec des bords lisses (contrairement aux marges festonnées d’un ulcère géographique). Un infiltrat stromal gris-blanc (ulcère neurotrophique) avec des marges épithéliales bien définies et en relief peut se développer ; ceci peut entraîner un amincissement progressif du stroma, une perforation cornéenne ou une infection secondaire.
Diagnostic. Il est recommandé de réaliser une évaluation microbiologique avec mise en culture, afin d’exclure une infection secondaire.
Traitement. On recommande une lubrification intensive et une prophylaxie antibiotique. La dose antibiotique doit être limitée au minimum afin de réduire la toxicité pour l’épithélium. Les antiviraux ne sont pas recommandés. Si la maladie ne guérit pas, on peut envisager les options suivantes : lentille molle hydrophile, ou greffe de membrane amniotique avec tarsorraphie si les moyens et l’expertise disponible le permettent.
3. Kératite stromale
Le virus de l’herpès simplex entraîne deux types d’inflammation du stroma cornéen.
- La kératite stromale immunitaire se présente avec un oedème stromal cornéen (Figure 4) et des plis dans la membrane de Descemet. Ceci est associé à de fins précipités rétro-cornéens (PRC), à une limbite et (souvent) à une élévation de la pression intraoculaire (PIO) ; il n’y a pas de défect épithélial.
- La kératite stromale nécrosante est due à une infection virale active intra-cornéenne. Elle présente un défect épithélial (Figure 5) et une infiltration stromale dense. Si l’infection est proche du limbe, alors la kératite marginale montre une infiltration stromale et une néo-vascularisation associée.


Diagnostic. Le diagnostic de kératite immunitaire est fondé sur l’examen clinique et il n’est pas nécessaire d’effectuer des tests de laboratoire. Le diagnostic de kératite nécrosante est également posé en clinique ; pour le confirmer, on peut chercher à détecter le virus dans un frottis de cornée après mise en culture cellulaire, immunofluorescence indirecte ou PCR. Il est également important d’exclure une infection bactérienne secondaire.
Traitement. Le traitement dépend du type d’inflammation.
La kératite stromale immunitaire est prise en charge par l’application locale de corticoïdes faiblement dosés 4 à 6 fois par jour avec diminution progressive sur une durée de 4 à 6 semaines, associée à l’application locale d’une pommade à l’aciclovir 5 fois par jour ou de trifluridine, pendant 2 à 3 semaines. Pour les cas récurrents, administrer un traitement prophylactique de 200 à 400 mg d’aciclovir par voie orale deux fois par jour.
La kératite stromale nécrosante est prise en charge par l’administration par voie orale de 400 à 800 mg d’aciclovir cinq fois par jour. Une fois que l’épithélium est complètement cicatrisé, on peut ajouter des corticoïdes locaux pour diminuer l’inflammation, mais seulement à condition d’examiner régulièrement l’oeil à la lampe à fente pour vérifier qu’il n’y a pas récurrence de l’infection ou amincissement de la cornée, ce qui pourrait entraîner une perforation cornéenne.
4. Endothélite
On suppose que l’endothélite est médiée par un agent immunogène, mais, dans certains cas, certains pensent qu’il y a présence de HSV actif.

Caractéristiques cliniques. L’endothélite se caractérise par un oedème stromal, semblable à celui d’une kératite immunitaire (Figure 6), avec des précipités rétro-cornéens uniquement dans la zone d’oedème cornéen. L’endothélite peut être linéaire (partant de la jonction cornéosclérale et s’étendant de manière centrale), disciforme (généralement au centre de la cornée), ou diffuse.
Diagnostic. Le diagnostic est fondé sur l’examen clinique.
Traitement. On recommande des corticoïdes locaux faiblement dosés avec l’administration prophylactique d’aciclovir par voie locale ou orale pendant deux semaines.
Uvéite herpétique
L’uvéite antérieure d’origine herpétique représente 5 à 10 % de tous les cas d’uvéite5. Elle est plus courante dans les tranches d’âge supérieures, est presque toujours unilatérale et est associée à une élévation de la PIO. Sa pathogénèse peut être due à l’infection directe par le virus ou à la réponse immunitaire.
Caractéristiques cliniques. Il existe cinq signes cliniques qui, lorsqu’ils sont présents simultanément (pas séparément), caractérisent l’uvéite antérieure d’origine herpétique6 :
- Épisodes récurrents d’uvéite antérieure unilatérale
- Antécédents d’infection par le virus herpès simplex
- PIO élevée
- Précipités rétro-cornéens diffus (Figure 7)
- Atrophie partielle ou sectorielle de l’iris (Figure 8).


Diagnostic. Le diagnostic peut être confirmé par ponction en chambre antérieure et recherche du virus herpès simplex par PCR, ou par le calcul du coefficient de Goldmann-Witmer. Ce dernier est basé sur la comparaison des niveaux d’anticorps intraoculaires et sériques, mesurés par la méthode ELISA ou par dosage radio-immunologique.
Traitement. La prise en charge inclut l’administration de 400 à 800 mg d’aciclovir par voie orale, cinq fois par jour, associée à des corticoïdes et cycloplégiques locaux. L’élévation de la PIO est prise en charge par des hypotenseurs oculaires. S’il y a présence de kératite active, les corticoïdes topiques doivent être utilisés avec prudence.
Rétinite herpétique
Les rétinites herpétiques s’observent lorsque le virus infecte la rétine et elles s’observent plus fréquemment chez les patients immunodéprimés. Elles peuvent se produire en cas d’herpès néonatal associé à une encéphalite herpétique. Certains cas de nécrose rétinienne aiguë sont imputables au virus.
Caractéristiques cliniques. Il existe de gros infiltrats rétiniens blancs, un engainement des vaisseaux rétiniens (Figure 9) et des cellules inflammatoires dans le vitré (hyalite). Lors de la guérison, il existe de grandes zones de rétine cicatrisée (atrophique).

Diagnostic. Ponction de vitré ou d’humeur aqueuse et confirmation par PCR de la présence d’ADN viral.
Traitement. Dès le diagnostic, commencer rapidement le traitement qui suit pour limiter la progression de la maladie : traitement antiviral à l’aciclovir par voie intraveineuse (5 à 10 mg/kg toutes les 8 heures) pendant 5 à 10 jours ; puis aciclovir par voie orale (800 mg, 5 fois par jour) pendant 4 à 6 jours. En cas de décollement de rétine secondaire à une nécrose rétinienne aiguë, réaliser une vitrectomie par la pars plana et tamponner à l’huile de silicone7,8.
Références
1 Looker KJ et al. Global and regional estimates of prevalent and incident herpes simplex virus type 1 infections in 2012. PLOS ONE 2015 ; 10(10) : e0140765. https://doi.org/10.1371/journal.pone.0140765.
2 Guess S, Stone DU, Chodosh J. Evidence-based treatment of herpes simplex virus keratitis: a systematic review. Ocul Surf 2007 ; 5(3) :240-50.
3 Holland EJ, Schwartz GS. Classification of herpes simplex virus keratitis. Cornea 1999 ; 18(2) : 144¬–54.
4 Farhatullah S et al. Diagnosis of herpes simplex virus-1 keratitis using Giemsa stain, immunofluorescence assay, and polymerase chain reaction assay on corneal scrapings. Br J Ophthalmol 2004 ; 88(1) : 142–4.
5 Rathinam SR, Namperumalsamy P. Global variation and pattern changes in epidemiology of uveitis. Indian J Ophthalmol 2007 ; 55(3) : 173–83.
6 Wensing B, Mochizuki M, De Boer JH. Clinical Characteristics of Herpes Simplex Virus Associated Anterior Uveitis. Ocul Immunol Inflamm 2018 ; 26(3) : 333–7.
7 Schoenberger SD et al. Diagnosis and Treatment of Acute Retinal Necrosis A Report by the American Academy of Ophthalmology. Ophthalmology 2017 ; 124(3) : 382–92.
8 Dave VP et al. Vitrectomy with Silicone Oil Tamponade in Rhegmatogenous Retinal Detachment following Acute Retinal Necrosis: Clinical Outcomes and Prognostic Factors. Semin Ophthalmol 2018 ; 29 : 1–5.

