Prise en charge du zona ophtalmique
Related content
Le zona ophtalmique est une variante grave du zona ; il survient lorsque le système immunitaire est affaibli et le virus de la varicelle se réactive.
Le zona est une infection causée par la réactivation du virus varicelle-zona, à l’origine de la varicelle. La primo-infection survient généralement dans l’enfance. Après la primo-infection, le patient est immunisé contre le virus, qui reste alors quiescent dans les ganglions de la racine dorsale ou les ganglions des nerfs crâniens. Par la suite, lorsque l’immunité naturelle du patient diminue en raison du vieillissement ou d’une maladie, le virus peut se réactiver, atteindre la peau via les nerfs afférents, et provoquer un zona. À l’âge de 40 ans, la grande majorité des individus dans le monde (99,6 %) ont des anticorps contre le virus varicelle-zona et sont donc exposés au risque de développer un zona1.
Environ un tiers des individus développeront un zona au cours de leur vie. Le zona peut apparaître à tout âge, bien qu’il ait fortement tendance à se développer après 60 ans en raison de l’affaiblissement naturel du système immunitaire. La prévalence du zona a augmenté à l’échelle mondiale. La raison de cette augmentation n’est pas connue ; cependant, l’incidence va vraisemblablement augmenter avec le vieillissement de la population.
La majorité des personnes qui développent un zona sont par ailleurs en bonne santé. Cependant, le zona est plus fréquent chez les personnes immunodéprimées (par exemple, après une chimiothérapie, une immunothérapie ou des corticoïdes par voie orale) ou chez les personnes atteintes de certaines maladies (par exemple, le diabète ou le cancer). Dans certaines régions, le zona peut indiquer une immunodépression sous-jacente due au VIH/SIDA, en particulier chez les jeunes adultes ; ces patients risquent également de développer des complications graves et une atteinte systémique. Les crises récurrentes de zona sont rares, mais elles sont une caractéristique du VIH/SIDA.
Tableau clinique
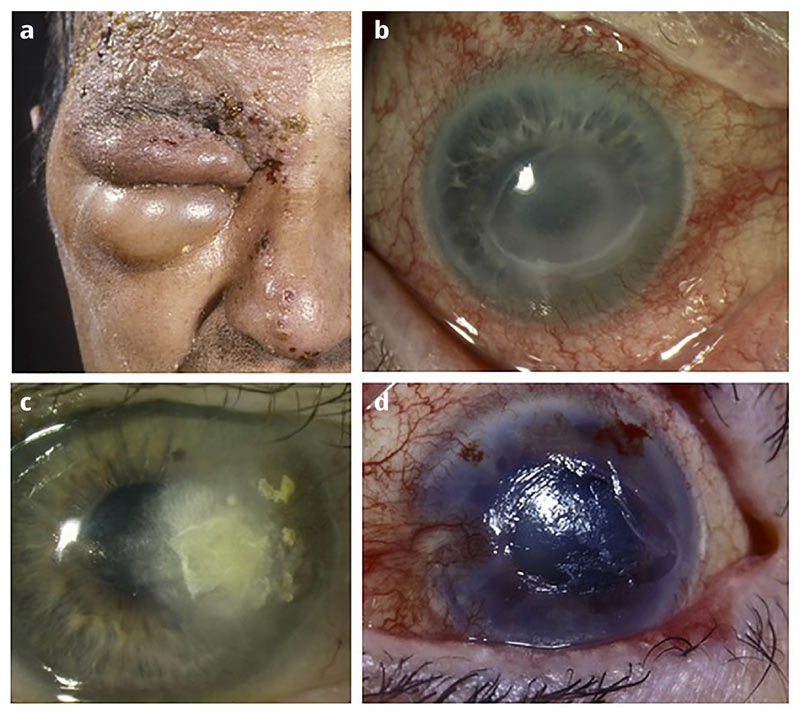
Le zona touche le plus souvent la poitrine, l’abdomen, le visage ou les organes génitaux. La distribution correspond à celle du nerf affecté (dermatome). La maladie ne traverse pas la ligne médiane, mais deux dermatomes adjacents du même côté peuvent être affectés. L’herpès zoster ophtalmique (HZO) ou zona ophtalmique est une variante particulièrement grave de zona et représente environ 20 % de l’ensemble des cas. L’oeil n’est pas toujours touché, mais le risque d’atteinte oculaire est particulièrement élevé (50 %) si la première division du cinquième nerf crânien (trijumeau) est touchée, avec des vésicules s’étendant jusqu’à la pointe du nez (c’est ce que l’on nomme « signe de Hutchinson », voir Figure 1)1,2.
Les signes cliniques du zona ophtalmique sont généralement précédés de picotements sur la zone affectée, et les patients se sentent généralement mal et ont des maux de tête. Après deux à trois jours, une éruption cutanée douloureuse se développe, constituée de cloques qui suintent pendant trois à cinq jours. Les cloques s’assèchent ensuite et forment des croûtes qui guérissent au bout de quatre semaines. La peau reste douloureuse jusqu’à la disparition de l’éruption.
Une névralgie post-zostérienne se développe parfois. Elle se traduit par des douleurs, des démangeaisons et une sensation de brûlure sur la zone de l’éruption initiale, qui dure plus de trois mois. La névralgie post-zostérienne se développe dans environ 13 % des cas, et la moitié des personnes de plus de 70 ans éprouveront encore des douleurs au bout d’un an. L’incidence de la névralgie post-zostérienne augmente avec l’âge de l’apparition du zona ophtalmique, avec l’importance de l’atteinte oculaire et avec la gravité de l’attaque initiale. Elle peut être débilitante, nuire au sommeil et aux activités quotidiennes, et affecter gravement la qualité de vie.
Le zona ophtalmique peut affecter toutes les parties de l’oeil. Il se déclare deux à quatre semaines après l’apparition de la première éruption et peut entraîner de graves complications au niveau du segment antérieur, notamment une kératite dendritique, une anesthésie cornéenne secondaire, une perte de substance épithéliale chronique, une infection secondaire, une néovascularisation stromale et une opacité cornéenne (Figure 1).
Les patients atteints du VIH/SIDA, en particulier, peuvent développer des cicatrices défigurantes et une pigmentation du visage et des paupières. Il peut également y avoir une uvéite granulomateuse chronique, une atrophie de l’iris, une sclérite et une nécrose rétinienne aiguë. Les cas de vascularite sont moins fréquents, mais peuvent provoquer une neuropathie optique ischémique, une paralysie des muscles extra-oculaires et un accident vasculaire cérébral controlatéral.
Le virus varicelle-zona est la cause la plus fréquente de nécrose rétinienne aiguë. Cependant, la nécrose rétinienne aiguë n’est pas limitée aux patients qui ont eu un zona ophtalmique ; ceci suggère que c’est le sang, et non les nerfs, qui est responsable de la propagation du virus à l’oeil.
Diagnostic
L’apparence du zona ophtalmique est très caractéristique, ce qui permet de poser le diagnostic dans presque tous les cas. Cependant, des fourmillements ou des douleurs exacerbées par un toucher léger peuvent apparaître plusieurs jours avant l’éruption cutanée ou, dans de rares cas, l’éruption cutanée peut ne jamais se développer (zona sine herpete). Chez ces patients, l’identification de la cause de la névralgie peut être difficile. L’ADN du virus de varicelle-zona peut parfois être détecté dans le film lacrymal par la technique de la réaction de polymérisation en chaîne (PCR), mais il s’agit d’un test coûteux et peu répandu. Comme la majorité des adultes ont eu la varicelle, ils auront des anticorps contre le virus varicelle-zona et la sérologie est rarement utile. Il n’est pas nécessaire de procéder à des examens approfondis pour rechercher des maladies sous-jacentes, sauf si l’on soupçonne la présence du VIH/SIDA.
Diagnostic différentiel
Un herpès de la paupière et de la cornée peut ressembler à un zona ophtalmique, surtout s’il y a surinfection bactérienne d’une dermatite atopique sévère (eczéma herpétique). Une dermatite de contact due à des plantes ou une réaction à des médicaments appliqués localement peut également ressembler à un zona ophtalmique. Envisager un diagnostic de kératite herpétique si les patients ont de multiples récidives de « zona ». Il est peu probable qu’une éruption bilatérale soit un zona ophtalmique.
Traitement
Le personnel médical doit porter des gants s’il touche une peau présentant des cloques ; toutefois, si les soignants ont déjà eu la varicelle, ils ne risquent pas d’être infectés. Lavez la peau affectée avec de l’eau et du savon, séchez-la en la tapotant, puis couvrez-la avec un pansement lâche et utilisez une compresse froide sèche si possible. N’utilisez pas de pansements qui peuvent coller à la peau. Les antibiotiques ne sont pas nécessaires, sauf en cas de suspicion d’infection cutanée secondaire, et n’utilisez pas d’antiviraux topiques sur la peau.
Il n’existe pas de consensus sur le traitement du zona ophtalmique. Si le patient est vu dans les 72 heures suivant l’apparition des vésicules, il doit recevoir un traitement par voie orale à base de comprimés d’aciclovir : 800 mg cinq fois par jour pendant sept jours (les alternatives sont le valaciclovir 1 g ou le famciclovir 500 mg, trois fois par jour). Prescrivez ce traitement au début de toute nouvelle atteinte oculaire. L’aciclovir par voie intraveineuse doit être envisagé pour les personnes atteintes du VIH/SIDA afin de réduire les risques de dissémination de l’infection varicelle-zona. Le traitement antiviral réduit de 20 à 30 % le risque de complications oculaires chroniques. Il ne prévient pas la névralgie post-zostérienne, mais réduit la durée de la douleur d’environ 50 %.
Une kératite dendritique ou une uvéite peuvent indiquer une activité chronique du virus varicelle-zona. La kératite doit être traitée localement avec de l’aciclovir 3% en pommade ou du ganciclovir 0,15%, cinq fois par jour pendant au moins cinq jours, puis deux fois par jour jusqu’à la disparition des dendrites. Ajoutez un stéroïde topique en cas d’affection stromale ou d’uvéite. Il sera peut-être nécessaire de diminuer les corticoïdes locaux petit à petit, et certains patients auront besoin de gouttes une fois par jour à long terme pour contrôler l’inflammation. Un traitement antiviral prophylactique à long terme (aciclovir 400 mg par voie orale, deux fois par jour) est souvent utilisé pour traiter ces complications et prévenir la réactivation du virus varicelle-zona dans l’oeil, mais ce traitement n’est pas encore fondé sur des données probantes.
Après un zona ophtalmique, les patients peuvent développer une anesthésie cornéenne complète connue sous le nom de kératite neurotrophique. Ceci peut entraîner une perte de vision, car la cornée anesthésiée risque de développer une perte de substance épithéliale, une infection secondaire, une vascularisation et une taie cornéenne. Des instillations fréquentes de collyre lubrifiant sont utiles pour prévenir la dégradation épithéliale. Une tarsorraphie temporaire, une lentille pansement, ou encore une greffe de membrane amniotique pourront favoriser la cicatrisation d’une perte de substance épithéliale chronique. Malheureusement, pour un certain nombre de ces patients, il faudra en fin de compte envisager une tarsorraphie permanente ou un lambeau conjonctival pour protéger l’oeil. Les névralgies post-zostériennes sévères peuvent être soulagées par l’administration d’analgésiques par voie orale (paracétamol, narcotiques à courte durée d’action), d’anticonvulsivants (par exemple, la gabapentine) ou d’antidépresseurs tricycliques.
La nécrose rétinienne aiguë nécessite une prise en charge spécialisée et les patients doivent être si possible orientés vers un centre tertiaire. Le traitement comprend de l’aciclovir par voie intraveineuse à raison de 10 à 15 mg/kg pendant deux semaines, puis du valaciclovir par voie orale à raison de 1 g trois fois par jour pendant six semaines supplémentaires.
Suivi
L’anesthésie cornéenne se produit fréquemment chez les patients présentant un zona ophtalmique, mais une affection progressive de la cornée risque de passer inaperçue. Revoyez donc périodiquement les patients ou demandez-leur de surveiller eux-mêmes leur vision et de consulter si elle se détériore. Les patients recevant un traitement corticoïde local doivent être surveillés pour prévenir ou détecter toute complication.
Prévention et vaccination
Le vaccin contre la varicelle est disponible dans de nombreux pays. C’est un vaccin vivant atténué qui est également utilisé à une dose plus élevée pour prévenir le zona (mais non pour le traiter). Comme il s’agit d’un virus vivant, il ne faut pas administrer ce vaccin aux personnes dont l’immunité est affaiblie (par exemple, les personnes atteintes du VIH/SIDA). Un vaccin recombinant est également disponible pour traiter le zona et, comme il ne contient pas de virus vivant, il peut être utilisé chez les patients immunodéprimés. Les deux vaccins renforcent l’immunité à médiation cellulaire contre le virus varicelle-zona, ce qui réduit le risque de réactivation. Les directives régionales varient, mais la vaccination contre le zona n’est généralement recommandée que pour les personnes âgées de plus de 60 ans. Les deux vaccins peuvent être utilisés sans danger chez les patients qui ont eu la varicelle, et il n’est pas nécessaire de tester l’immunité contre le virus avant de procéder à la vaccination. Un essai clinique randomisé et contrôlé de grande envergure a révélé qu’au bout de trois ans le vaccin vivant atténué réduisait de 51 % l’incidence du zona chez les adultes de plus de 60 ans, et diminuait de 66,5% la charge de la maladie3. Une deuxième étude observationnelle sur l’utilisation du même vaccin chez les patients de plus de 60 ans a montré qu’il réduisait le risque d’atteinte oculaire (zona ophtalmique) de près de deux tiers (risque relatif de 0,37)4.
Malheureusement, l’effet de la vaccination ne dure qu’environ huit ans, et le vaccin est moins efficace chez les patients de plus de 70 ans. Le vaccin recombinant est plus efficace que le vaccin vivant atténué, et il réduit de 90 % l’incidence du zona et de la névralgie post-zostérienne ; il est désormais l’option privilégiée dans certains pays5. Si ces vaccins sont disponibles et recommandés dans votre pays, les recommandations actuelles sont d’utiliser le vaccin vivant atténué pour prévenir la varicelle et le vaccin recombinant pour prévenir le zona. Il est intéressant de noter que la vaccination pendant l’enfance ne semble pas réduire le risque de zona plus tard dans la vie.
Le coût est un facteur à prendre en compte dans la généralisation de la vaccination contre le zona. La prise prophylactique d’aciclovir à faible dose (400 mg deux fois par jour par voie orale) est une alternative moins efficace que la vaccination pour les patients présentant un risque élevé de développer un zona.
Conseils aux patients
Un patient présentant un zona ophtalmique peut transmettre la varicelle à des personnes non immunes, mais le virus du zona ophtalmique ne peut pas provoquer directement un zona ophtalmique chez une autre personne. La transmission du virus nécessite généralement un contact direct avec la peau suintante. Le risque de transmission cesse lorsque l’éruption cutanée forme une croûte et cesse de suinter. Les patients immunodéprimés (par exemple, les personnes atteintes du VIH/SIDA) sont plus contagieux, car ils excrètent davantage de particules virales. Une personne présentant des cloques de zona ophtalmique doit éviter tout contact direct avec les nouveau-nés de moins d’un mois, les femmes enceintes n’ayant pas eu la varicelle, et les personnes dont le système immunitaire est affaibli.
Références
1 Schmader K. Herpes Zoster. Ann Intern Med 2018 ; 169(3) : ITC19- ITC31.
2 Cohen EJ, Kessler J. Persistent dilemmas in zoster eye disease. Br J Ophthalmol 2016 ; 100(1) : 56–61.
3 Oxman MN et al. A vaccine to prevent herpes zoster and postherpetic neuralgia in older adults. N Engl J Med 2005 ; 352(22) : 2271–84.
4 Tseng HF et al. Herpes zoster vaccine in older adults and the risk of subsequent herpes zoster disease. JAMA 2011 ; 305(2) : 160–6.
5 Cunningham AL et al. Efficacy of the Herpes Zoster Subunit Vaccine in Adults 70 Years of Age or Older. N Engl J Med 2016 ; 375(11) : 1019–32.

